Según Salvador Peiró, epidemiólogo e investigador en el Área de Investigación en Servicios de Salud y Farmacoepidemiología de la Fundación para el fomento de la investigación sanitaria y biomédica de la Comunidad Valenciana (FISABIO), asegura que las desacertadas presentaciones de los datos de hospitalización, ingresos en UCI o fallecimientos en personas vacunadas y no vacunadas de estos días en algunos medios de comunicación y redes sociales están generando confusión sobre la efectividad de estas preparaciones.
No son inusuales las presentaciones de datos como los de la Figura 1 (que representa 50 ingresos de no vacunados y 40 de vacunados a la semana en las UCI de una región) acompañadas de titulares como “el 44,4 % de los pacientes covid ingresados en UCI estaban vacunados” (o su complementaria “el 55,6 % de los pacientes ingresados en UCI no estaban vacunados”). Este tipo de afirmaciones levanta dudas cuando, a veces inadvertidamente, intentamos inferir causalmente sobre la efectividad de las vacunas.
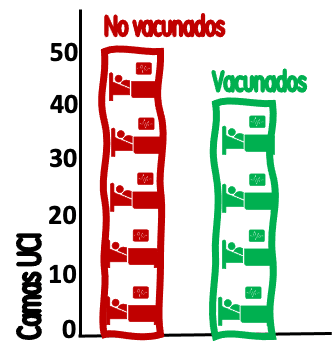
Figura 1. Ingresos semanales en UCI por pacientes con covid-19. Cada cama de la figura representa 10 ingresos/semana. / Salvador Peiró
Estas cifras de hospitalización, sin ser falsos, distorsionan la realidad y afectan a la racionalidad de nuestro juicio sobre la efectividad de las vacunas frente a la covid. Debajo tienen dos grandes problemas: la información que ofrecen está mal “enmarcada” y la paradoja de Simpson.
El efecto marco (framework effect, framing effect) es un sesgo cognitivo que modifica nuestras preferencias, haciéndolas menos racionales, según la forma en que nos es presentada (“enmarcada”) la información. El concepto fue introducido por los premios de Nobel de Economía Kahneman y Tversky y puede ilustrarse con uno de sus más conocidos experimentos.
Muy simplificadamente, a los participantes se les dio a elegir entre un hipotético tratamiento para 600 pacientes con una grave enfermedad que salvaría a 200 de ellos, frente a otro hipotético tratamiento con el que fallecerían 400. Aunque ambas alternativas son idénticas (en ambas 200 personas sobreviven y 400 fallecen), la mayoría de los participantes prefirieron el tratamiento que salvaba vidas, el “enmarcado” positivamente.
En el ejemplo hipotético de la Figura 1, el enmarcado es negativo simplemente porque no considera que la población de procedencia de estos ingresos (el número de pacientes vacunados y no vacunados en la región) es muy diferente.
Siguiendo con el ejemplo, nuestras UCI tienen 90 ingresos por covid semanales, 40 en vacunados (40*100/90 = 44,4 % de los ingresos están vacunados) y 50 en no vacunados (50*100/90 = 55,6 % de los ingresos no están vacunados). Añadamos ahora que la población de la región a la que sirven estas UCI es de 5,5 millones de personas mayores de 12 años.
La tasa total de ingresados en UCI sería de (90*100.000/5.500.000 =) 1,6 ingresados por 100.000 personas mayores de 12 años y semana. Pero esta cifra conjunta de vacunados y no vacunados, que a veces se reporta en las estadísticas oficiales, no ofrece mucha información sobre el riesgo de ingreso en UCI de los vacunados y los no vacunados.
Añadamos más datos. Pongamos que el 91 % de la población >12 años (5.5*0,91=5 millones) está vacunada, mientras que el 9 % restante (500.000) no lo está. Con estados datos ya podemos ofrecer una información mejor enmarcada (Figura 2): Los 500.000 no vacunados han generado 50 ingresos/semana en UCI, con una tasa de (50*100.000/500.000) 10 ingresos por 100.000 no vacunados a la semana. Los 5 millones de vacunados han generado 40 ingresos, con una tasa de (40*100.000/5.000.000) de 0,8 ingresos en UCI por 100.000 vacunados.
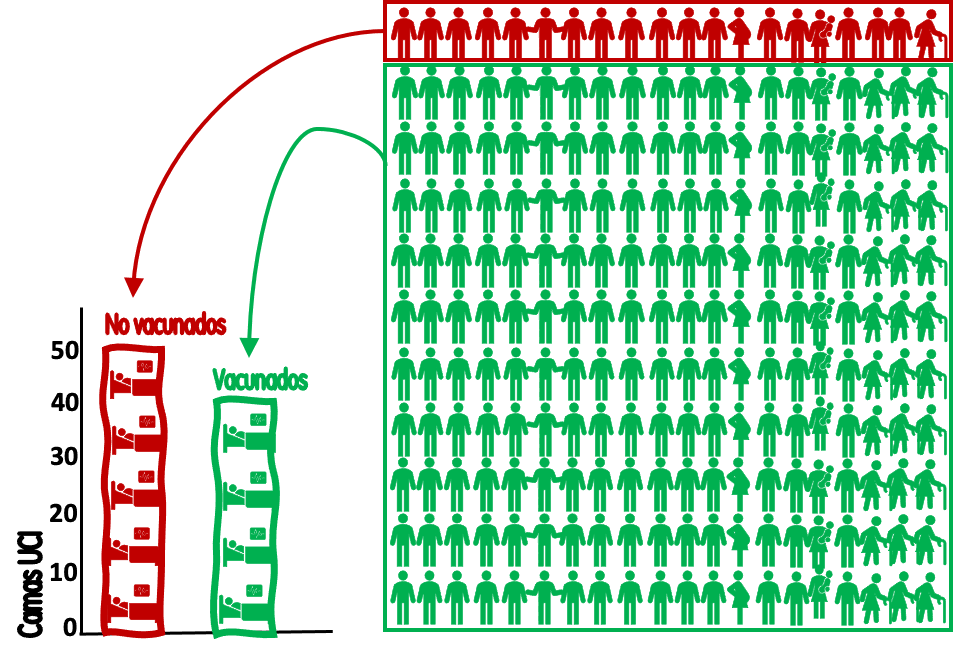
Figura 2. Ingresos/semana en UCI por pacientes con covid-19 en población vacunada y no vacunada. Cada cama representa 10 ingresos; cada figura humana representa 25.000 habitantes. / Salvador Peiró
Estas tasas poblacionales y separadas por grupos ya informan a vacunados y a no vacunados de su diferencia en riesgo de ingresar en la UCI cada semana: 12,5 veces más (un 1.150 % más en términos relativos) y ofrecen una información mejor “enmarcada” para la toma de decisiones que trasladar confusamente la idea de que estos riesgos se repartían mitad y mitad. Estos datos, tasas poblacionales y riesgos relativos (y no la proporción de personas ingresadas), son los que importan para informar las preferencias racionales sobre la vacunación.
Recordemos que, al extremo, si el 100 % de los habitantes de la región estuvieran vacunados, todos los ingresos en UCI procederían de esta población. La gran diferencia estaría que los 500.000 previamente no vacunados habrían producido solo 4 ingresos/semana (0,8/100.000; 12,5 veces menos que los 50 del ejemplo) y en la UCI solo habrían ingresado esa semana un total de 44 personas en lugar de 90 (Figura 3).

Figura 3. Ingresos/semana en UCI por pacientes con covid-19 si toda la población estuviera vacunada. Cada cama representa 10 ingresos; cada figura humana representa 25.000 habitantes. / Salvador Peiró
Edad, gravedad, tasa de vacunación y paradoja de Simpson
El “efecto marco” no es el único problema que tiene la actual presentación de tasas cuando se quiere hacer interpretaciones causales desde la incidencia de casos graves (hospitalizaciones, ingresos en UCI, fallecimientos) y la vacunación. Existe, además, una importante confusión (confounding) creada por la mayor incidencia de covid grave en personas de edad avanzada (respecto a las más jóvenes) y el hecho de que estas personas se hayan vacunado en mayor proporción que los más jóvenes.
En 1951, Edward H. Simpson describió la paradoja estadística que nos ayudará a entender lo que sucede en algunos casos en que, aparentemente, los hospitales o las UCI tienen más pacientes vacunados que no vacunados.
La paradoja de Simpson es un fenómeno que sucede cuando en la población general existe una tendencia (en el ejemplo de la Figura 4: a más vacunación mayor tasa de ingresos en UCI) que desaparece o se revierte cuando se estratifica el análisis estadístico por grupos.
En el ejemplo de la figura, al estratificar por edad se invierte la tendencia y a mayor vacunación menor tasa de ingresos por covid dentro de cada grupo de edad. En otras palabras: los vacunados tienen una mayor incidencia de casos graves no por ser vacunados, sino por su mayor edad; pero dentro de cada grupo de edad los vacunados tienen menor incidencia de casos graves que los no vacunados.
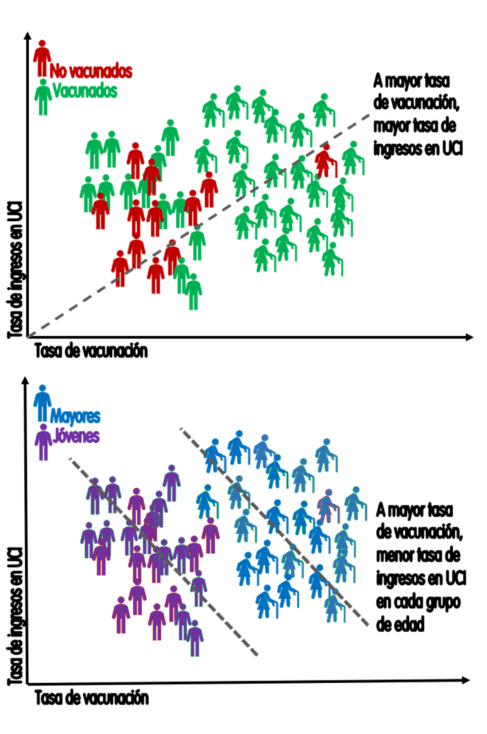
Figura 4. Paradoja de Simpson: a más vacunados más ingresos en población total, pero menos cuando se estratifica por edad. Cada cama representa 10 ingresos; cada figura humana representa 25.000 habitantes. / Salvador Peiró
Lo que la paradoja de Simpson enseña a la hora de informar las preferencias sobre vacunación es que, si no se estratifica por edad, los casos graves en vacunados estarán sobrerrepresentados porque hay una mayor proporción de personas mayores vacunadas y, a su vez, las personas mayores tienen un riesgo aumentado de desarrollar covid grave.
La información sobre la covid-19 en la actualidad
Aunque todos los indicadores que usamos en torno a la covid tienen su indicación, en todo el periodo prevacunal hemos estado usando principalmente 2 tipos: la incidencia acumulada de casos nuevos en 14 días (porque informaba de las tendencias y se asociaba a un importante número de hospitalizaciones) y los indicadores de capacidad hospitalaria o de UCI (porque informaban de nuestra capacidad de atender pacientes y prepararnos ante situaciones de saturación).
Tras la vacunación masiva de más del 80 % de la población, ambos indicadores han modificado (que no perdido) su interés a favor de otros. De un lado, el dato de incidencia acumulada a 14 días se ha disociado de lo que realmente importa: los datos de covid grave. Gracias a las vacunas, y sobre todo a la vacunación de las personas de más riesgo (mayores de 60 años y algunos grupos), la transmisión ya no produce tanta hospitalización, UCI y fallecimientos como en las primeras oleadas. De otro lado, y por esa reducción de la incidencia de casos graves, no esperamos la saturación de hospitales o UCI.
Enfrentamos un periodo en el que las medidas más relevantes pasan a ser la incidencia acumulada de casos en personas mayores (porque es donde se generan los casos graves, aun en menor proporción que antes de la vacunación) y la incidencia de nuevas hospitalizaciones en vacunados (que pese a ser menos del 10 % de los mayores de 12 años generan la mitad de los ingresos) y en no vacunados. No es que los otros indicadores no tengan utilidad, pero para transmitir una imagen adecuadamente “enmarcada” de la situación y para decidir sobre potenciales medidas no farmacológicas estos serían los más importantes.

Figura 5. Tasas semanales de ingresos hospitalarios en vacunados y no vacunados en Estados Unidos. Cada cama representa 10 ingresos; cada figura humana representa 25.000 habitantes. / Salvador Peiró
En este sentido, la mejor forma de representar la información relevante en torno a la covid en la actualidad es, probablemente, del tipo de la empleada por los Centros para el Control y la Prevención de Enfermedades (CDC) de Estados Unidos, separando las tasas de nuevas hospitalizaciones en vacunados y no vacunados, y estratificándolas por edades (Figura 5).
Posiblemente, las tasas de transmisión agregadas y el porcentaje de camas ocupadas fueron indicadores muy importantes para guiar las actuaciones de salud pública en las etapas previas a la vacunación masiva. También, posiblemente, los tiempos han cambiado y es ya tiempo de cambiar los indicadores.
Suscríbete a nuestra newsletter
y recibe el mejor contenido de i+Descubre directo a tu email