Los huesos no sólo se renuevan cuando existe una fractura, se trata de un proceso que se prolonga a lo largo de toda la vida y que se basa en dos conceptos: la osteogénesis, que es la creación de tejido nuevo mediante los osteoblastos o células encargadas de producir, reparar y mantenerlo; y la resorción ósea, un procedimiento desarrollado por los osteoclastos, responsables, en este caso, de destruir las partes más deterioradas para favorecer la regeneración.
El esqueleto es el sostén del cuerpo humano. Una estructura que soporta todo el peso del organismo y que es capaz de regenerarse no sólo en condiciones adversas, como una fractura, sino en un proceso permanente de renovación que se prolonga día a día y en el que unos hábitos de vida saludables, como la actividad física moderada o una dieta equilibrada, son factores fundamentales.
El cuerpo humano está compuesto por 206 huesos. Piezas duras y resistentes que componen el esqueleto y que están formadas por tejido conectivo constituido por células, componentes extracelulares calcificados, así como vasos, nervios y, en algunos casos, médula ósea. Asimismo, tienen capacidad de regeneración, de manera que cumplen importantes funciones en la protección de órganos vitales, como el cerebro o el corazón, y sustentan el movimiento del cuerpo, como estructura del aparato locomotor.

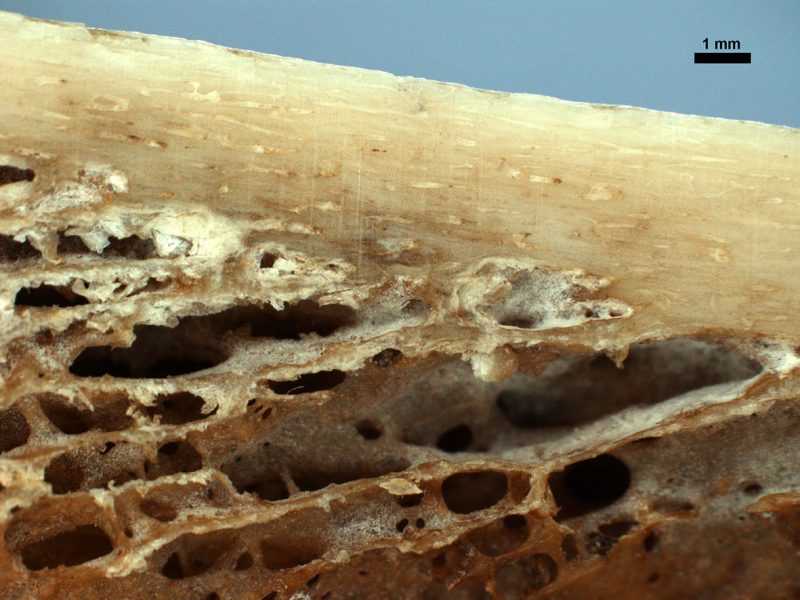
Interior del fémur humano
En concreto, en el organismo existen 35 millones de unidades básicas multicelulares y cada año se activan entre tres y cuatro millones, por lo que la estructura ósea se renueva totalmente cada 10 años. “Éstas actúan como equipos de trabajo, los osteoclastos van delante reabsorbiendo hueso deteriorado y los osteoblastos intervienen después haciendo hueso nuevo”, explica la investigadora del Centro de Investigación Biomédica en Red, Leonor Santos Ruiz. De esta forma, apunta la especialista, se consiguen dos objetivos: “Liberar calcio y fósforo a la sangre y remodelar el esqueleto de forma continua”.
“El hueso es un tejido cuya importancia se encuentra en su interior”, avanza Santos Ruiz. Y añade: “Su proceso de desarrollo comienza en las células que lo componen, creando a su alrededor una matriz extracelular formada por proteínas que interaccionan entre sí para generar los factores que determinan el crecimiento”.
Y es que, el hueso es un tejido dinámico y metabólicamente activo que sufre un continuo proceso de remodelado, otorgando al esqueleto su capacidad regenerativa y de adaptación funcional. “Este proceso se produce cada día, ya que tienen que lanzar parte de su contenido para que las células tengan calcio –fundamental, por ejemplo, para el movimiento de los músculos– y fósforo –clave en el funcionamiento del cerebro y para la fabricación de trifosfato de adenosina, ATP, la moneda de intercambio energético–”, sostiene la investigadora.
La reparación de fracturas en el cuerpo humano
El organismo está siempre alerta. También cuando se produce una rotura, momento en el que se desencadenan diversos procesos de reparación que varían la dinámica normal de un hueso, empezando por una consolidación inestable o flexible que se denomina callo, que consiste en unir con tejido fibroso los fragmentos de la fractura; seguida de una inflamación, hematoma y exudado por ruptura de vasos que rodean al foco de la fractura. “Al mismo tiempo, tiene lugar la reabsorción de la parte necrótica o muerta de los extremos de las fracciones rotas mediante los osteoclastos”, afirma Santos.
Tras un período de aproximadamente dos o tres semanas, apuntan los expertos, el tejido fibroso ha dado lugar al callo blando, un tejido fibrocartilaginoso que aporta la estabilidad suficiente para evitar el acortamiento del hueso, pero no la angulación. “Por ello es importante que esté bien recto y alineado mientras suelda y de ahí el uso de escayolas, o incluso varillas de titanio”, manifiesta Leonor Santos, también profesora asociada en la Universidad de Málaga.

Leonor Santos junto a miembros de su equipo
Este callo blando se va mineralizando, endureciendo, a partir de la tercera y cuarta semana, pero no se vuelve completamente rígido hasta tres o cuatro meses después, momento en que se aprecia la formación del denominado callo duro. “El paciente suele percibirlo como un bulto duro, más grueso que el hueso original, en donde antes estaba la fractura”, sostiene.
Finalmente, tiene lugar la remodelación, que puede durar de meses a años. “Es un proceso en el cual el hueso va recuperando su forma original, en función de la actividad que el paciente realiza, por lo que es importante que éste la vaya recuperando en el miembro roto paulatinamente”, manifiesta la experta.
De hecho, es precisamente dicha actividad la encargada de guiar a las células, instruirlas sobre la forma y la fuerza que debe tener el hueso que se está rehaciendo. Es lo que se conoce como ‘Ley de Wolff’, por el cirujano que la enunció, Julius Wolff: “La forma y estructura de los huesos dependen del esfuerzo y la tensión a los que están sometidos”.
La actividad física, motor de la regeneración ósea
El proceso de remodelación ósea está muy ligado a la actividad física. “Cuando una persona es muy activa, normalmente, sus huesos se renuevan a una mayor velocidad, mientras que otra más sedentaria no hace carga en ellos y éstos se empiezan a reabsorber. Es lo que les pasa a los astronautas cuando van al espacio y pasan largos periodos en gravedad cero, por ejemplo”, desvela.
Para los expertos, la regeneración ósea se produce a lo largo de toda la vida, sin embargo, sí existe un punto de inflexión donde los huesos comienzan a debilitarse: “Llegado a un determinado momento, que suele coincidir con la madurez, el balance deja de ser positivo, esto es, predomina la reabsorción sobre la formación”, apunta Santos.
De esta forma, durante el período de crecimiento, los huesos son distintos, están menos mineralizados e incluso no lo están en absoluto en ciertas partes, aquellas por las que crecen. “A partir de los 23 años el proceso se estabiliza. Una vez que llegamos a los 50, comienza a envejecer. En el caso de la mujer, la menopausia es un momento clave en este sentido, ya que la ausencia de determinadas hormonas que favorecían la absorción de calcio promueve ese envejecimiento”, recuerda Santos.
La actividad física es más importante llegada esta edad, los 50 años, que tomar determinados alimentos con suplementos de calcio. “No se trata de que se conviertan en súper atletas, sino de que sean personas activas, realizando paseos de 45 minutos cada día, por ejemplo. Recomendamos una actividad moderada y diaria”, señala la experta.
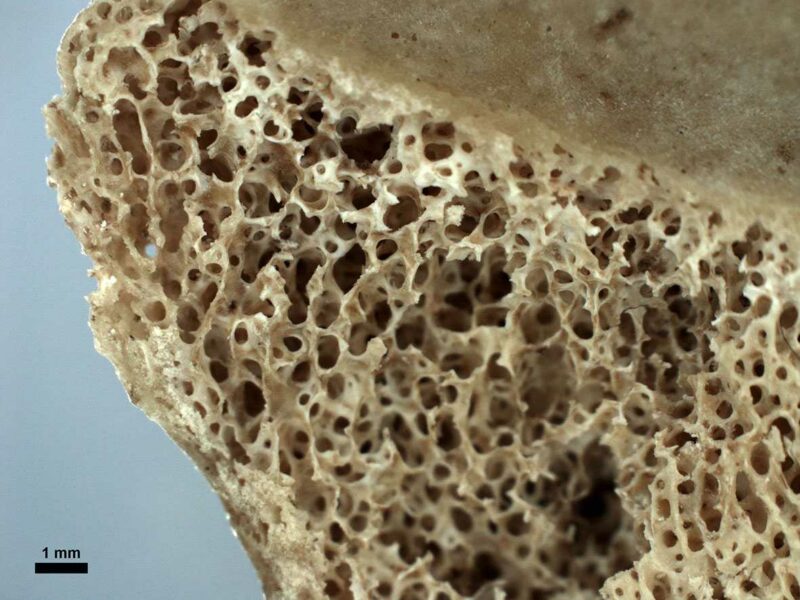
Astrágalo humano
De hecho, actividades más agresivas, y sin embargo, en auge en estos momentos, como el running, pueden suponer un importante deterioro de la masa ósea. “En general, ningún deporte que genera impacto en los huesos es bueno”, afirma, tajante, Leonor Santos. “Cualquier ejercicio que no suponga una colisión en la articulación es mejor. Cuando saltamos, cargamos el cartílago, provocando una degeneración”, añade. Por tanto, según la experta, acciones como caminar, nadar, bailar son positivas al ser menos violentas y favorecer que la estructura ósea se mueva y se regenere.
Dieta sana y vitamina C para potenciar la renovación ósea
Una dieta equilibrada es igualmente fundamental para potenciar el proceso natural de renovación ósea. Sin embargo, apuntan los especialistas, no existen alimentos concretos o un tipo de alimentación específica que sea determinante en este proceso, más allá que unas pautas saludables.
“No hay ninguna dieta que estimule la formación de hueso. Para mantenerlos sanos hay que tomar lácteos, pero sin obsesionarse, porque si el organismo no lo reclama, da igual cuánto le des. Y para que lo pida, hace falta ejercicio”, asegura Santos Ruiz.
Sí hay una última cuestión básica. “Es muy importante tomar vitaminas mediante la ingesta de fruta, sobre todo vitamina C, fundamental para que se forme la matriz de colágeno sobre la que el hueso deposita los minerales”, apostilla Santos.
Prótesis que regeneran los huesos
La osteroporosis, los traumatismos graves o la extirpación de tumores son los casos más frecuentes en cirugía que requieren la reconstrucción del hueso, normalmente, a través de prótesis. La unión de 15 investigadores e investigadoras procedentes de 8 instituciones distintas en Málaga, Madrid, Cáceres y Las Palmas de Gran Canaria ha hecho posible el diseño de un implante que supone un nuevo concepto en regeneración ósea.
A partir de la madurez, el proceso de absorción es mayor que el de regeneración, lo que provoca una mayor porosidad en el tejido óseo y el debilitamiento significativo del hueso. La implantación de prótesis en los lugares más afectados, normalmente rodilla, cadera y hombros, se hace necesario cuando el hueso ya no es capaz de cumplir su función de sostén y facilitador de movimientos de manera adecuada.
Desde los primeros intentos de sustituir un hueso lesionado por un elemento artificial, han sido muchos los materiales utilizados con mayor o menor éxito en la historia de la cirugía ortopédica. Durante todo el siglo XX se han ensayado diferentes técnicas de implantología. En cuanto a materiales se ha pasado del acero inoxidable a las aleaciones de cromo–cobalto, y de éstas, a las de titanio, más resistentes y biocompatibles. Además, actualmente es frecuente encontrar la utilización de recubrimientos cerámicos que contribuyen a una mejor distribución de cargas y a un menor desgaste de la prótesis.
A pesar de los avances en cuanto a los materiales usados, sigue siendo necesario unir la prótesis al hueso con cemento para que quede bien fijada. Esto hace que cada diez años, aproximadamente, se requiera una cirugía de revisión para volver a fijar o cambiar la prótesis.
La investigación, en la que ha participado BIONAND, se orienta a lograr que el hueso se regenere de manera natural, estimulando a los osteoblastos a hacer hueso sobre y alrededor de la prótesis, de forma que deje de ser necesaria la sustitución de los implantes. Así, en este trabajo han logrado unificar el conocimiento y la experiencia de distintos equipos de investigación para dar lugar a lo que puede ser el material de implantología ósea del futuro.
El implante del futuro
“Cuando nos llegaron las muestras que debíamos analizar no conocíamos cuál de ellas sería la más idónea para la implantación. Realizamos un estudio a ciegas.”, afirma Leonor Santos, investigadora de la Universidad de Málaga y una de las autoras del artículo que presenta los resultados de la investigación, publicado en Acta Biomaterialia. A la experta le llegaron muestras de implantes realizados en oveja con cuatro tipos diferentes. Uno de ellos resultó ser el más idóneo en la regeneración de huesos, lo que confirmó los estudios realizados en diferentes equipos de investigación repartidos por toda la geografía española.

Leonor Santos Ruíz, investigadora del Centro Andaluz de Nanomedicina y Biotecnología (BIONAND).
Por un lado, en este trabajo se ha sumado la experiencia de María Vallet y su grupo, de la Universidad Complutense de Madrid, en el campo de los biomateriales cerámicos con aplicación en traumatología, odontología e ingeniería tisular y liberación de fármacos. La idea de partida fue crear un recubrimiento cerámico para las prótesis metálicas, que sirviera a la vez para facilitar la interacción con el hueso, de composición más parecida a la cerámica que al metal, y para transportar una molécula estimuladora de vascularización, ya que sin vasos sanguíneos el hueso no puede repararse. El material elegido fue una hidroxiapatita dopada con silicio, una cerámica “de diseño” desarrollada por el grupo de la Complutense.
La molécula inductora de vascularización fue el factor de crecimiento vascular (VEGF, por Vascular Endothelial Growth Factor), una proteína señalizadora implicada en la formación del sistema circulatorio embrionario y en el crecimiento de nuevos vasos sanguíneos en el adulto. El trabajo también ha contado con el conocimiento sobre las interacciones entre tejidos biomateriales del grupo de la Universidad de Málaga.
El Centro de Cirugía de Mínima Invasión de Cáceres aportó sus instalaciones y amplios conocimientos médicos y veterinarios sobre anatomía, cirugía y, en particular, cirugía ortopédica. Los implantes, creados en el ITC de Canarias utilizan como material base el titanio, pero a diferencia de las prótesis que actualmente se usan, éste no es macizo, sino poroso, lo que facilita la creación de los vasos sanguíneos en su interior. Además, gracias a su impresión en 3D es posible crearlos de manera personalizada a cada necesidad concreta, reduciendo significativamente los costes.
El resultado del trabajo es un implante metálico poroso recubierto de una cerámica que actúa de puente entre el metal y el hueso, y que además porta una molécula que facilita la formación de nuevo hueso al estimular la formación de vasos sanguíneos. De esta manera, el tejido óseo se une químicamente a la hidroxiapatita haciendo que se produzca la fijación del implante sin necesidad de cemento, mientras la VEGF hace que la prótesis esté bien vascularizada provocando así el crecimiento natural del hueso.
Más información
También te puede interesar...
Ver todasSuscríbete a nuestra newsletter
y recibe el mejor contenido de i+Descubre directo a tu email